Schnarchen kann viel mehr sein als nur ein Beziehungskiller oder ein Alltagsproblem. Hier erfahren Sie, dass Sie bei Apnoe, d.h. nächtlichen Atemaussetzern, einen Arzt aufsuchen sollten und dass die obstruktive Schlafapnoe (OSA), das Widerstandssyndrom der oberen Atemwege (UARS) und die zentrale Schlafapnoe (ZSA) verschiedene Formen des sogenannten krankhaften Schnarchens sind:
Definitionssache: Krankhaftes Schnarchen
Die Medizin ordnet Schnarchen dann als krankhaft ein, wenn die Geräuschentwicklung die Folge oder Begleiterscheinung einer schlafbezogenen Atmungsstörung (SBAS) ist. Das bedeutet, wenn der Körper im Schlaf nicht ausreichend bzw. optimal mit Sauerstoff versorgt wird. Man spricht in diesen Fällen auch von krankhaftem oder pathologischem Schnarchen – das in unterschiedlichen Formen auftreten kann. Hier eine kurze Erklärung, wie sich diese Erkrankungen unterscheiden und worauf zu achten ist:
Verschließen sich die oberen Atemwege im Schlaf völlig, das heißt, fällt das Gewebe in den Atemwegen zusammen und verhindert, dass überhaupt Atemluft durchströmen kann, dann spricht man von einer sogenannten kompletten Obstruktion oder obstruktiven Schlafapnoe (OSA). Hier herrscht Atemstille (Apnoe) – für einen Zeitraum, der von wenigen Sekunden bis zu über einer Minute dauern kann. Es kommt dann einfach keine Luft zur Lunge durch (und auch nicht aus der Lunge heraus). Die Lunge “pumpt” zwar, das heißt, der Betroffene zeigt Atembewegungen (= sein Brustkorb hebt und senkt sich) aber der Atem steht still. OSA ist die häufigste Form der schlafbezogenen Atmungsstörungen.
OSA und OSAS – Was ist der Unterschied?
Oft werden die beiden Begriffe synonym verwendet – dabei gibt es Unterschiede. Obstruktive Schlafapnoe (OSA) bezeichnet die Erkrankung, das heißt den Verschluss der oberen Atemwege während des Schlafs, der ein Absinken des Sauerstoffpartialdrucks im Blut zur Folge hat. Von dem obstruktiven Schlafapnoe-Syndrom (OSAS) spricht man hingegen dann, wenn bei einem an OSA-Erkrankten zusätzlich auch die Hauptsymptome Schnarchen, Tagesmüdigkeit und Leistungsverlust auftreten.
Kommt es im Schlaf hingegen nur zu einem teilweisen Verschluss der oberen Atemwege, so liegt eine sogenannte partielle Obstruktion oder Hypopnoe vor. Das Gewebe fällt zwar auch in sich zusammen, aber eben nur teilweise. Es kommt noch ein Teil des normalen Atemluftflusses in der Lunge an (verminderte Atemtiefe). Es kann aber auch hier zu einer Sauerstoffunterversorgung kommen, denn der Betroffene muss im Schlaf gegen einen starken Atemwegswiderstand anatmen.
Hypopnoe-Syndrom vs. UARS (Upper Airways Resistance Syndrom – Widerstandssyndrom der oberen Atemwege) – wie stehen diese Erkrankungen zueinander?
Beide Erkrankungen sind Übergangsformen zwischen einfachem Schnarchen und obstruktiver Schlafapnoe. Sie unterscheiden sich vor allem darin, was genau mit den oberen Atemwegen passiert. Beim Hypopnoe-Syndrom kommt es zum teilweisen Kollaps der Atemwege. Der Atemluftfluss bleibt aufrecht, aber der Betroffene muss gegen einen beträchtlichen Widerstand anatmen. Beim Widerstandssyndrom der oberen Atemwege (UARS) kommt es zu keinem Kollaps der Atemwege (auch nicht teilweise). Die Atmung wird aber ebenfalls beträchtlich erschwert, da sich die oberen Atemwege wiederkehrend (aber unvollständig) verlegen.
Schließlich gibt es auch schlafbezogene Atmungsstörungen ohne Beteiligung der oberen Atemwege. Darunter fallen in erster Linie zentrale Schlafapnoen (ZSA). Bei ihnen kommt die Atmung zum Erliegen, weil das Atemzentrum im Gehirn die Atemmuskulatur nicht mehr anspricht. Bei der rein zentralen Schlafapnoe spielen also die oberen Atemwege keine Rolle. Daher gibt es hier auch keine Schnarchgeräusche. Anders als bei der obstruktiven Schlafapnoe gibt es bei der zentralen Schlafapnoe auch keine Atembewegungen. Es herrscht Stillstand auf ganzer Ebene – sowohl Atemstille, als auch “Brustkorbstillstand”! ZSA kommt aber sehr selten vor.
Mischformen aus zentraler und obstruktiver Schlafapnoe
Zudem gibt es auch Mischformen. Bei der gemischten Apnoe folgt auf eine längere zentrale Phase (= völliger Atemstillstand, weil das Atemzentrum im Gehirn aussetzt) eine kurze obstruktive Phase einer Apnoe oder Hypopnoe (= weil die Atemwege infolge der Atemstille ebenfalls kollabieren ).
Auch das komplexe Schlafapnoesyndrom (CompSAS) fällt in den Bereich der Mischformen. Betroffene von CompSAS zeigen zunächst alle Symptome einer obstruktiven Schlafapnoe und werden auch entsprechend behandelt – oft mittels CPAP-Beatmungstherapie. Dadurch wird der Verschluss der oberen Atemwege behoben. Dafür treten bei diesen Patienten dann aber Symptome der zentralen Schlafapnoe auf. Einer US-Studie zufolge könnte CompSAS bei bis zu 15% aller OSAS-Patienten vorliegen .
Alle Formen der Apnoe und Hypopnoe haben eines gemeinsam: Sie können für den Betroffenen richtig gefährlich werden – sofern sie nicht frühzeitig erkannt und therapiert werden. Bekannte Langzeitrisiken etwa für OSA sind Bluthochdruck, Schlaganfall und koronare Herzer-krankungen .
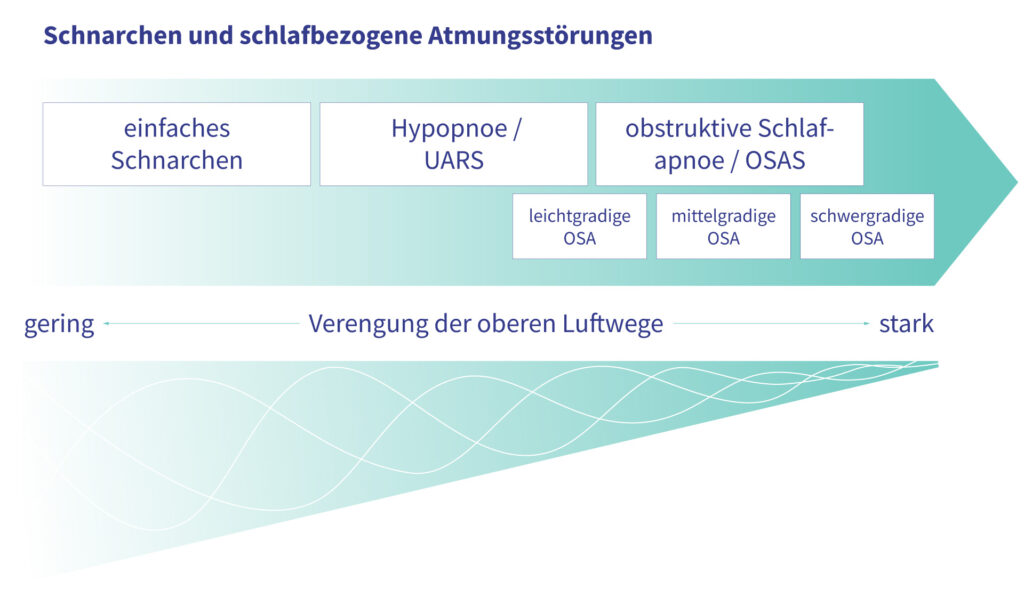
Die Übergänge zwischen den unterschiedlichen Schnarchformen und schlafbezogenen Atmungsstörungen sind übrigens fließend.
Deswegen kann sich eine “Schnarcher-karriere” auch dynamisch entwickeln. Der einfache Schnarcher von heute kann über die Zeit zu einem UARS-Schnarcher werden und am Ende sogar unter OSAS leiden. Diese “Karriereentwicklung” ist zwar kein fest etablierter Pfad, kommt aber vor.
Was heißt eigentlich Apnoe?
Apnoe kommt aus dem Griechischen ápnoia und bedeutet “Nicht-Atmung” (zu pnoé ‚Atmung’, ‚Atemzug’) und bezeichnet ein mehr oder weniger langes Aussetzen der Atmung. Anders als beim Apnoe-Tauchen – wo die Atmung bewusst angehalten wird – kommt es bei einer Schlafapnoe zu unbewussten plötzlichen Atemaussetzern (Apnoe) während der Nacht. Die korrekte Aussprache ist übrigens dreisilbig „A-pno-e“. Viele Menschen deutschen den Begriff aber ein und sagen „Apnö“.
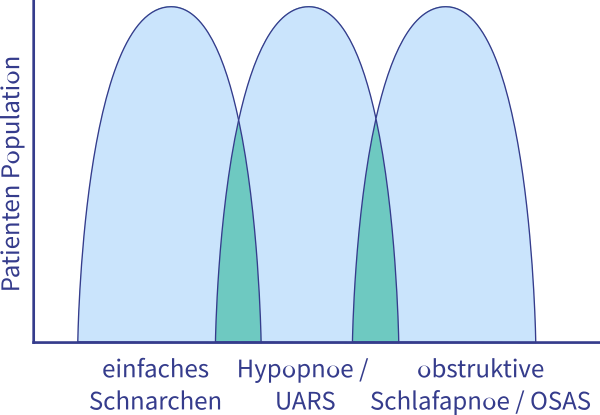
Die Medizin schaut für die Unterscheidung der diversen Schnarchformen übrigens auf zwei Faktoren. Zum einen wieviel Luft der Betroffene trotz seines Schnarchens bekommt (Sauerstoffsättigung im Blut). Zum anderen wie häufig und wie stark seine Atemaussetzer bzw. Atembeeinträchtigungen sind (Apnoen/Hypopnoen). Beide Faktoren hängen davon ab, ob und wie weit seine oberen Atemwege geöffnet sind. Grafisch kann man sich das so vorstellen:
Wie erkenne ich, ob mein Schnarchen ein Risiko für die Gesundheit ist?
Um einschätzen zu können, ob das eigene Schnarchen ein Gesundheitsrisiko darstellt, muss man herausfinden, um welche Schnarchform es sich bei den eigenen nächtlichen Geräuschen handelt. Wir erklären Ihnen, welche Formen es gibt und wie Sie sie erkennen. Außerdem sagen wir Ihnen, was Sie dagegen tun können.
Obstruktives Schlafapnoe-Syndrom (OSAS)
Von einer obstruktiven Schlafapnoe spricht man dann, wenn sich die oberen Atemwege im Schlaf in wiederkehrenden Abständen teilweise oder vollständig verschließen und als Folge der Sauerstoffanteil im Blut absinkt.
Schon gewusst? Jeder von uns hat Apnoe-Phasen im Schlaf!
Denn selbst bei gesunden Menschen reduziert sich im Schlaf der Atmungsantrieb und die sogenannte Atmungsantwort. Insbesondere im REM-Schlaf und in der Einschlafphase kommt es dabei auch bei gesunden Menschen zu Atemaussetzern (Apnoe). Solange die Aussetzer aber nur vereinzelt und isoliert auftreten, beeinträchtigen sie die Sauerstoffversorgung des Körpers nicht und sind deshalb i.d.R. ohne Krankheitswert.
Der kritische Punkt bei OSAS ist die sogenannte Sauerstoffentsättigung des Blutes. Sie tritt dann ein, wenn zu wenig Sauerstoff über die Atemwege in die Lunge gelangt – sprich, wenn die Atemwege blockiert sind. Je länger und je umfassender die Blockade ist, desto weniger Sauerstoff erreicht den Körper und desto stärker entsättigt ist das Blut des Schnarchers. Damit man besser einschätzen kann, wie gravierend eine Schlafapnoe tatsächlich ist, hat die Medizin dazu ein Messverfahren entwickelt und Schwellenwerte festgelegt.
Der sogenannte Apnoe-Hypopnoe-Index (kurz: AHI) gibt an, wie viele Apnoe- und Hypopnoe-Episoden ein Betroffener pro Stunde Schlaf hat. Vereinfacht ausgedrückt: Wie oft muss der Betroffene in einer Stunde Schlaf nach Luft ringen? Aus den Werten lässt sich dann ableiten, wie stark die Sauerstoffentsättigung seines Blutes ist und wie schwerwiegend die obstruktive Schlafapnoe ist.
Eine Apnoe liegt vor, wenn der Atemfluss im Vergleich zur Normalatmung über einen Zeitraum von 10 Sekunden oder mehr um mindestens 75% reduziert ist und gleichzeitig eine Sauerstoffentsättigung des Blutes um 4% auftritt.
Zu einer Hypopnoe kommt es dann, wenn der Atemfluss im Vergleich zur Normalatmung um 50-75% reduziert ist. Eine Sauerstoffentsättigung muss nicht vorliegen.
Die Amerikanische Gesellschaft für Schlafmedizin (AASM) hat auf dieser Grundlage folgende Richtwerte für das Bestimmen des Schweregrades der obstruktiven Schlafapnoe festgelegt:

Die Atemaussetzer (“Episoden”) können je nach Schweregrad der OSA vielfach pro Nacht auftreten und folgen einem wiederkehrenden Muster. Zunächst erschlaffen im Schlaf die Muskulatur und das Gewebe in den oberen Atemwegen. Das schlaffe Gewebe sinkt in die Atemwege und verengt oder verschließt diese und bringt so den Atemfluss zum Erliegen. Es kommt keine Atemluft (und damit auch kein Sauerstoff) mehr in der Lunge an. Als Folge beginnt der Sauerstoffanteil im Blut zu sinken – die sogenannte Sauerstoffentsättigung setzt ein. Der Körper registriert diesen Abfall und reagiert. Er leitet eine spontane Weckreaktion ein (“Arousal” – der Betroffene schreckt auf, ohne vollständig wach zu werden). Als Folge spannen sich die Muskeln im Körper an, u.a. auch in den oberen Atemwegen. Das zusammengefallene Gewebe im Atemweg strafft sich, die Atemluft kann wieder strömen und der Sauerstoffgehalt im Blut normalisiert sich. Der Mensch schläft wieder ruhig und die Muskeln beginnen sich zu entspannen. Der gesamte Kreislauf beginnt von vorne!
Diese Abfolge aus (1) Erschlaffen des Gewebes mit Apnoe, (2) Sauerstoffentsättigung des Bluts, (3) Weckreaktion, (4) Straffung des Gewebes und (5) Anstieg des Sauerstoffs im Blut kann sich viele Male pro Nacht wiederholen.
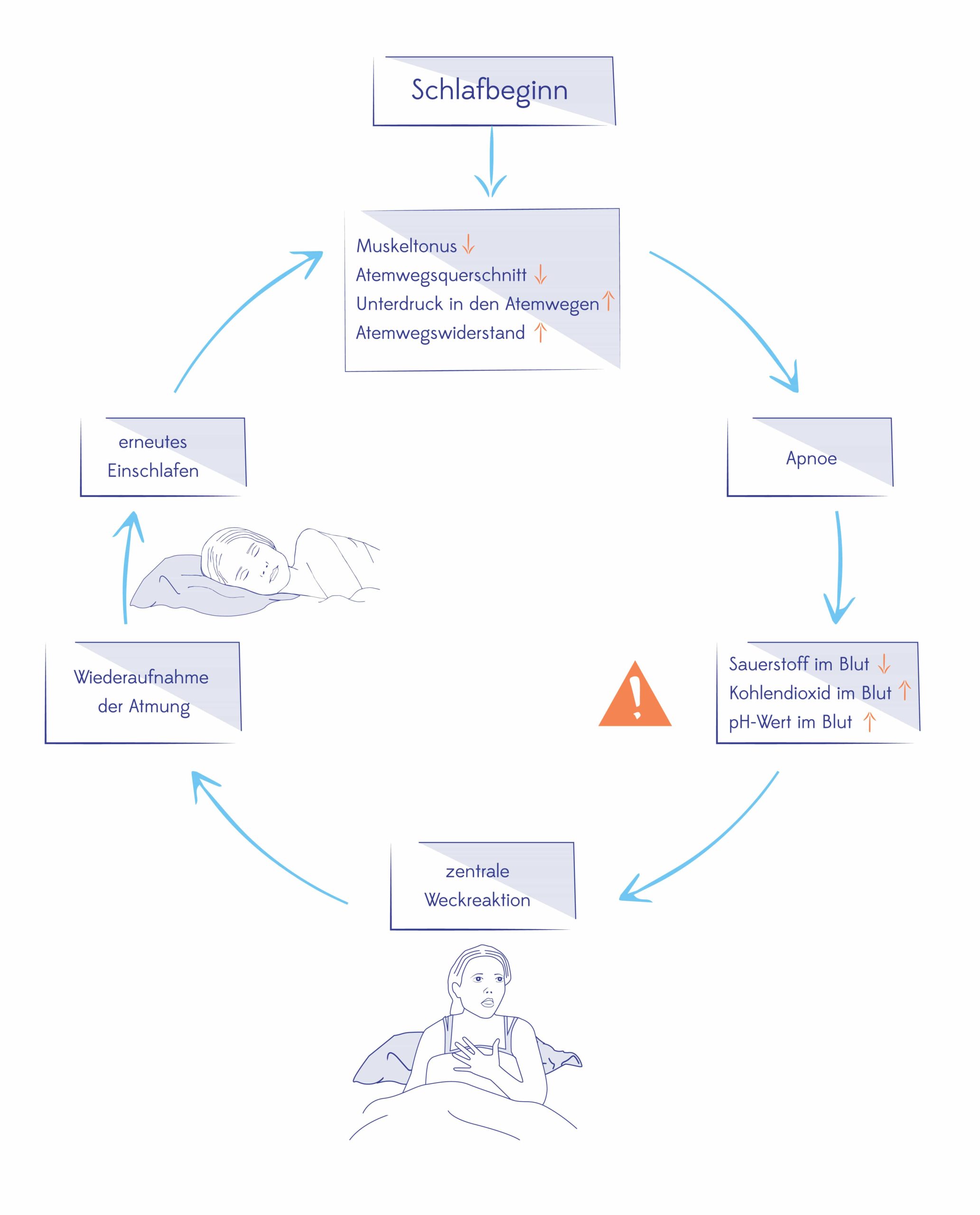
Lageabhängige vs. nicht-lageabhängige OSA – Wo liegt der Unterschied?
Die oberen Atemwege können grob gesagt auf zwei Arten blockiert werden. Zum einen durch den sogenannten Zungengrund: Dabei sinkt der hintere Teil des Zungenmuskels nach hinten, legt sich über die Atemwege und verschließt sie. Diese Form der OSA tritt nur beim Schlaf in Rückenlage auf, wenn der Zungengrund der Schwerkraft folgend nach unten sinkt. Man spricht dann von lageabhängiger obstruktiver Schlafapnoe. Diese Form liegt bei ca. 35% aller OSA-Patienten vor“ .
Abhilfe gegen diese Form von OSA schaffen Anti-Schnarchschienen oder Lagerungshilfen (in Fällen milder und mittelgradiger OSA), bzw. die CPAP-Therapie – sofern eine schwere obstruktive Schlafapnoe vorliegt. Neben diesen Gerätetherapien gibt es auch noch die Möglichkeit, das Problem durch ein Implantat (sog. “Zungenschrittmacher”) zu lösen.
Zum anderen kann OSA auftreten, wenn das Gewebe im Rachenbereich erschlafft. Den Rachen kann man sich an dieser Stelle wie einen länglichen Schlauch vorstellen, in dessen Wand Muskeln sitzen, die ihn straff halten. Erschlaffen diese Muskeln, so sackt der Schlauch in sich zusammen bzw. kollabiert. Durch den Schlauch kann jetzt keine Luft mehr strömen. Es kommt zum Verschluss der Atemwege. Man spricht bei dieser Form von OSA von nicht-lageabhängiger obstruktiver Schlafapnoe. Sie ist mit ca. 65% Verbreitung die deutlich häufiger auftretenden Form .
Behandelt wird diese Form von OSA bei milden und mittelgradigen Verlaufsformen entweder mit einer EPAP-Therapie oder mittels CPAP-Therapie, bei schweren Verlaufsformen hingegen ausschließlich mit Hilfe der CPAP-Therapie.
Um das optimale Behandlungsergebnis zu erzielen, ist es wichtig, dass man – neben vielen anderen Parametern – weiß, ob die eigene Schlafapnoe lageabhängig ist, oder nicht.
Wenn man einmal miterlebt hat, wie dramatisch ein Apnoeiker im Schlaf nach Luft ringen und um Sauerstoff kämpfen muss, dann versteht man schnell, dass obstruktive Schlafapnoen den Körper sehr viel Kraft kosten und ihn auf Dauer auszehren (Hier ein kurzer Clip zu diesem Ringen nach Luft ). Anstatt sich im Schlaf zu erholen, muss der Körper Nacht für Nacht schwer arbeiten. Bleibt diese Dauerbelastung unbehandelt, so kann das dramatische Folgen für die Gesundheit haben.
Die ständigen Weckreaktionen verhindern, dass der Betroffene tiefe Schlafstadien erreichen und somit erholsamen Schlaf finden kann. Tagesmüdigkeit, Abgeschlagenheit und verminderte Leistungsbereitschaft begleiten seinen Folgetag. Schlafapnoiker sind oft leicht reizbar, fühlen sich permanent schlapp und schläfrig, was ihre Lebensqualität deutlich senkt. Persönlichkeitsveränderungen und Depressionen treten nicht selten auf. Auch das Sexualleben leidet aufgrund einer sinkenden Libido. Betroffene Männer weisen häufig einen niedrigen Testosteronspiegel auf, der einhergeht mit verminderter sexueller Lust und Erektionsstörungen.
Als mögliche Langzeitfolge der obstruktiven Schlafapnoe kann chronischer Bluthochdruck (Hypertonie) entstehen. Normalerweise sinkt der Blutdruck während des Schlafes um 10 bis 15 Prozent. Bei apnoeischen Schnarchern aber bleibt der systemische Blutdruck auf dem Wachheitswert bestehen oder übertrifft diesen sogar. Eine Studie aus den USA
hat in diesem Zusammenhang ermittelt, dass die Chance, unter Bluthochdruck zu leiden, bei einem an mittelgradiger OSA Erkrankten (AHI von 15 / h oder höher) nahezu 3 mal so hoch ist, wie bei einem Menschen mit gesunder Atmung. Als Folge des hohen Blutdrucks können sich weitere Erkrankungen entwickeln, denn der hohe Druck belastet das gesamte Gefäßsystem des Körpers. Einrisse, Verdickungen und Verhärtungen der Gefäßwand sind potenzielle Folgen. Bluthochdruck ist damit der Hauptrisikofaktor für Arterienverkalkung (Arteriosklerose), was wiederum zu Herzinfarkt, Schlaganfall und anderen Gefäßerkrankungen führen kann.
OSA steht auch im Verdacht, die vermehrte Bildung von Ablagerungen in den Herzkranzarterien zu begünstigen. Eine kanadische Studie aus dem Jahr 2009 stellte eine signifikante Wechselbeziehung zwischen obstruktiver Schlafapnoe und der Menge an Ablagerungen in den Herzkranzgefäßen fest. Überdies könne OSA auch die Herzfunktion negativ beeinflussen. Auswertungen der amerikanischen Sleep Heart Health Study
haben ergeben, dass Männer mit schwerer OSA (AHI > 30) ein ca. 60% höheres Auftreten von Herzinsuffizienz haben als Patienten mit sehr niedrigen OSA-Werten (AHI < 5). Im Zuge von Auswertungen der erwähnten Sleep Heart Health Study wurde auch ein mögliche Verbindung von OSA zu Schlaganfallrisiken hergestellt. Demnach soll das Schlaganfallrisiko bei milden und mittelgradigen OSA-Patienten (AHI 5-25) mit jeder zusätzlichen AHI-Episode um 6% steigen
. Sprich, jeder (dauerhaft vorhandene) Atemaussetzer (Apnoe) mehr pro Stunde, würde das Risiko für einen Schlaganfall um 6% erhöhen. Auch mit Herzrhythmusstörungen wird OSA in Verbindung gebracht
. Schließlich wird auch vermutet, das OSA bestimmte Stoffwechselerkrankungen begünstigt, allen voran Diabetes mellitus. Allerdings ist bis heute nicht eindeutig nachgewiesen, wie die erhöhte Insulinresistenz von OSA-Patienten
zustande kommt.

Obstruktive Schlafapnoe und Straßenverkehr – eine brandgefährliche Kombination!
Es gibt zahlreiche Studien, die die Auswirkungen von OSA auf die Sicherheit im Straßenverkehr untersucht haben. Dabei zeigt sich, dass OSA Patienten gegenüber gesunden Schläfern ein 2-3 fach höheres Risiko tragen, in einen Unfall verwickelt zu werden (andere Studien kommen sogar zu einem ca. 6-fach erhöhten Risiko
). Damit ist OSA nicht nur für die Betroffenen selbst gefährlich, sondern auch für alle anderen Teilnehmer am Straßenverkehr. Ein Grund mehr, die Erkrankung ernst zu nehmen und verantwortungsbewusst damit umzugehen.
Wie erkenne ich, ob ich unter einer obstruktiven Schlafapnoe (OSA) leide?
Die zweifelsfreie Diagnose einer obstruktiven Schlafapnoe kann nur ein Arzt stellen. Allerdings gibt es eine Reihe von Symptomen, bei denen Sie als Patient hellhörig werden müssen. Sie sollten zur näheren Abklärung einen Arzt (Schlafmediziner oder HNO-Arzt) aufsuchen, wenn Sie
(1) unter ausgeprägter Tagesmüdigkeit ohne erkennbare Ursache leiden und
(2) nachts laut schnarchen und zwischenzeitlich immer wieder nach Luft schnappen müssen (“Atempausen haben”), wenn Sie nachts wiederholt aus dem Schlaf erwachen, wenn Sie keinen erholsamen Schlaf haben oder wenn Ihr Konzentrationsvermögen herabgesetzt ist.
Selbsttest: Besteht bei mir ein Risiko für obstruktive Schlafapnoe?
Wenn Sie den Verdacht haben, dass OSA bei Ihnen ein Problem sein könnte, dann sollten Sie den sogenannten ESS-Test (Epworth Sleepiness Scale-Test) machen. Den Test können Sie selbst ausfüllen und auswerten. Sie müssen dazu lediglich acht Fragen zum Thema Tagesmüdigkeit und Einschlafneigung beantworten. Den Test können Sie hier herunterladen .
Eine Gesamtpunktzahl von unter 6 ist unauffällig, bei Werten zwischen 7-9 wird empfohlen, mit einem Experten (Schlafmediziner / HNO-Arzt) Rücksprache zu halten. Erzielen Sie ein Ergebnis von über 10 Punkten, so leiden Sie mit hoher Wahrscheinlichkeit an einer schlafbezogenen Atmungsstörung. Sie sollten sich unbedingt mit einem HNO-Arzt oder Schlafmediziner in Verbindung setzen.
Apnoeisches Schnarchen hat überdies ein Tonmuster, das man als Bettpartner recht gut erkennen kann: Es gibt einen Wechsel von Schnarchen und Stille. Das Schnarchen selbst ist oft sehr laut und störend und es wird regelmäßig durch die Atemaussetzer (Apnoe) unterbrochen – für mehrere Sekunden tritt dann sprichwörtliche Atemstille ein. Die Atemstille endet oft mit einem lauten Grunzen/ Prusten, wenn der Körper nach Luft ringt und die Atemwege sich wieder öffnen.
Ob ein Betroffener sich an “Erstickungsanfälle” erinnern kann, ist hingegen kein zuverlässiger Indikator. Denn die Atemaussetzer werden vom betroffenen Schnarcher oft nur unbewusst erlebt, das heißt, er wacht in den meisten Fällen nicht davon auf, sondern schreckt nur im Schlaf hoch. Nur weil jemand sich nicht an Luftnot im Schlaf erinnern kann, heißt das nicht, dass er nicht Apnoeiker sein kann.
Daneben gibt es noch eine Reihe weiterer Symptome für OSA, die aber für sich alleine betrachtet nicht aussagekräftig sind. Dazu gehören Schlaf ohne Erholungswert, morgendliche Kopfschmerzen, trockener Mund, herabgesetzte Aufmerksamkeitsschwellen, morgendliche Verwirrtheit, Stimmungsschwankungen bis hin zu Depressionen, Bluthochdruck, Reflux der Magenflüssigkeit oder Sexualfunktionsstörungen von Libidostörungen bis hin zu Impotenz.

Die goldene Regel: Wenn Sie Anhaltspunkte dafür haben, dass Sie unter obstruktiver Schlafapnoe (OSA) leiden könnten, sprechen Sie zeitnah Ihren Hausarzt oder einen spezialisierten Arzt (HNO-Facharzt, Schlafmediziner) an. OSA ist eine ernst zu nehmende Erkrankung und sollte ärztlich abgeklärt werden.
Ich leide unter obstruktiver Schlafapnoe – Was kann ich tun?
Hat ein Schlaflabor oder ein Schlafmediziner bereits die Diagnose obstruktive Schlafapnoe gestellt, so geht damit in aller Regel auch die Therapieempfehlung einher. Standardmäßig wird die Beatmungstherapie mittels CPAP-Gerät empfohlen. Sie stellt bis heute den therapeutischen Goldstandard dar, da sich alle Formen von OSA damit wirksam therapieren lassen. Allerdings empfinden viele Patienten diese Therapie als starke Einschränkung ihrer Lebens- bzw. Schlafqualität. Schließlich schläft man mit einer Beatmungsmaske und ist einem kontinuierlichen, motorisch erzeugten Luftstrom ausgesetzt. Viele Patienten setzen wegen dieser Nachteile die Therapie gänzlich aus oder sind nicht therapietreu. Viele sind zudem auf der Suche nach Therapiealternativen zu CPAP. Diese Alternativen gibt es tatsächlich, allerdings nicht für jede Form von OSA! Hier ein Überblick:
Im Bereich nicht-lageabhängige OSA gibt es für milde und mittelgradige Verlaufsformen die EPAP-Therapie (“Ventilpflaster”) als Alternative zu CPAP. Bei lageabhängiger OSA können milde und mittelgradige Formen mittels Schienentherapie oder Lagerungstherapie behandelt werden. Unterkieferprotrusionsschienen werden nachts getragen und schieben den Unterkiefer nach vorne. So verhindern sie, dass die Zunge in den Rachen fällt. Lagerungsgürtel und -westen machen das Schlafen in Rückenlage total unbequem und fördern so den Schlaf in Seiten- und Bauchlage. In dieser Schlafposition bleibt die Zunge in ihrer angestammten Position. Alternativ käme für lageabhängige OSA auch ein Implantat im Zungengrund in Frage (UAS – Stimulationstherapie der oberen Atemwege). Es verhindert durch kurze Elektroimpulse, dass der Zungengrund im Schlaf erschlafft und so in die Atemwege zurücksinken kann.
Haben Sie bislang lediglich einen Verdacht, dass Sie unter obstruktiver Schlafapnoe leiden könnten, so sollten Sie sich unbedingt ärztlich beraten lassen. Ein auf das Thema OSA spezialisierter Arzt würde alles Weitere veranlassen. In der Regel bedeutet dies, dass Sie eine sogenannte ambulante Polygraphie durchlaufen. Sie bekommen ein kleines Kästchen mit nach Hause, das bestimmte schlaf- und atembezogene Körperdaten aufzeichnet und von Ihrem Arzt nach ein paar Tagen der Anwendung ausgelesen werden kann. Wenn sich der Verdacht auf OSA erhärten sollte, würde eine polysomnographische Untersuchung folgen. Das bedeutet, Sie verbringen eine Nacht im Schlaflabor, wo eine Vielzahl von Daten zu Ihrem Schlaf- und Atemverhalten gemessen werden. Auf Grundlage dieser Daten (und der vorherigen ärztlichen Untersuchungen) kann der Schlafmediziner dann feststellen, ob tatsächlich eine schlafbezogene Atmungsstörung (Hauptfall: obstruktive Schlafapnoe) vorliegt oder nicht. Sie erhalten dann Diagnose und Therapieempfehlung.
Hypopne-Syndrom und Widerstandssyndrom der oberen Atemwege (UARS)
Das Hypopnoe-Syndrom könnte man als den “kleinen Bruder” der obstruktiven Schlafapnoe bezeichnen. Es ist eine schlafbezogene Atmungsstörung, bei der ausschließlich Hypopnoen auftreten. In seiner Reinform tritt es sehr selten auf, in den meisten Fällen kommt es bei Betroffenen sowohl zur Apnoe, als auch zu Hypopnoen. In ihrem Zusammenspiel können Sie vergleichbar belastend wirken wie die reine Apnoe. Dieser Umstand ist auch in dem am Weitesten verbreiteten Messverfahren für schlafbezogene Atmungsstörungen, dem AHI (Apnoe-Hypopnoe Index) berücksichtigt, da dieser nicht nach Apnoe und Hypopnoe unterscheidet, sondern nur die Gesamtanzahl der Episoden (oder “Vorfälle”) erfasst.
Was ist eine Hypopnoe?
Bei einer Hypopnoe kommt es nur zu einer Reduktion des Atemflusses, aber nicht zum Erliegen desselben. In diesem Punkt unterscheidet sich die Hypopnoe von der Apnoe, bei der der Atemfluss (nahezu) völlig zum Erliegen kommt. Die Folge einer Hypopnoe ist eine erhöhte Atemanstrengung des Schläfers, da nur noch 25-50% des normalen Atemflusses den Weg in die Lunge findet. Auf Dauer können auch reine Hypopnoen den Organismus stark belasten, denn auch sie können zu einer Änderung der Herzfrequenz und zu spontanten Weckreaktionen (Arousals) führen – wenngleich diese Folgen seltener auftreten, als bei der Apnoe.
Wann liegt eine Hypopnoe vor?
Das ist nicht einheitlich festgelegt. Die Amerikanische Gesellschaft für Schlafmedizin (AASM) legt beispielsweise zwei alternative Merkmale fest :
(1) eine Verminderung des Atemflusses um mindestens 50 % des Ausgangswerts über einen Zeitraum von mind. 10 Sekunden plus eine Sauerstoffentsättigung des Blutes um mind. 3% bzw. das Vorliegen einer spontanen Weckreaktion oder
(2) eine Verminderung des Atemflusses um mindestens 30 % des Ausgangswerts über einen Zeitraum von mind. 10 Sekunden plus eine Sauerstoffentsättigung des Blutes um mind. 4%.
Wie erkenne ich, ob ich unter Hypopnoen leide?
Hypopnoe und Apnoe sind oft nicht einfach voneinander zu unterscheiden. Deshalb gilt für Hypopnoen prinzipiell das zur obstruktiven Schlafapnoe Gesagte. Das heißt: Die zweifelsfreie Diagnose kann nur ein Arzt stellen und Sie sollten hellhörig werden, wenn Sie unter folgenden Symptomen leiden:
(1) ausgeprägte Tagesmüdigkeit ohne erkennbare Ursache und
(2) lautes nächtliches Schnarchen verbunden mit wiederholtem Nach-Luft-Schnappen oder nicht erholsamer Schlaf oder herabgesetztes Konzentrationsvermögen.
Was kann ich bei einem Hypopnoe-Syndrom tun?
Hier gelten im Grundsatz dieselben Empfehlungen wie bei obstruktiver Schlafapnoe.
Das Widerstandssyndrom der oberen Atemwege (UARS – Upper Airways Resistance Syndrome) ist ebenfalls eine schlafbezogene Atmungsstörung. Es liegt vereinfacht ausgedrückt genau in der Mitte zwischen einfachem, nicht krankhaftem Schnarchen und der krankhaften obstruktiven Schlafapnoe (OSA). Bei UARS kommt es zu wiederkehrenden sogenannten “unvollständigen Verlegungen” der oberen Atemwege. Das heißt, die Atemwege bleiben zwar zu jedem Zeitpunkt offen, können sich aber stark verengen und so den Atemfluss beeinträchtigen bzw. reduzieren. UARS Patienten haben keine Apnoe (Atemstillstand), sondern einen normalen Sauerstoffpartialdruck im Blut. Sprich: Sie werden jederzeit ausreichend mit Sauerstoff versorgt. In diesem Punkt unterscheidet sich UARS deutlich von obstruktiver Schlafapnoe.
Spontane Weckreaktion – Das “kleinste gemeinsame Übel” von OSA und UARS
OSA und UARS-Patienten leiden gleichermaßen unter einer Vielzahl spontaner nächtlicher Weckreaktionen (arousals). Diese Reaktionen verhindern einen gesund strukturierten Schlaf und führen so zu Tagesmüdigkeit und weiteren Erschöpfungszuständen. Wann und wie es zu den Weckreaktionen kommt, unterscheidet sich aber bei beiden Erkrankungen. Überspitzt formuliert schreckt der UARS-Patient mit seiner im Vergleich leichteren Atembeeinträchtigung schon bei der leisesten Atemmehrarbeit hoch und erleidet ein Arousal. Der OSA-Patient reagiert trotz schwerster Atembeeinträchtigungen erst, wenn er schon unter Sauerstoffmangel leidet.
Auslöser für die spontane Weckreaktion bei OSA ist das Absinken des Sauerstoffpartialdrucks im Blut. Das Gehirn registriert diesen Abfall und steuert über die Weckreaktion gegen. Bei UARS ist der Auslöser hingegen eine vom Körper registrierte erhöhte Atemarbeit. Denn die Lunge muss gegen einen erhöhten Widerstand anatmen, der dadurch entsteht, dass sich die oberen Atemwege verengen. Der Körper wird bei UARS aber zu jeder Zeit ausreichend mit Sauerstoff versorgt. UARS Patienten weisen aufgrund der häufigen Arousals durchgehend eine nachhaltig gestörte Schlafarchitektur auf.
Die Medizin beurteilt UARS bis heute uneinheitlich – teilweise als eigene Erkrankung, teilweise als besondere Ausprägung von OSA (“als Teil eines Kontinuums zwischen einfachem Schnarchen und obstruktiver Schlafapnoe”). Auch bezüglich der gesundheitlichen Folgen von UARS ist die Datenlage noch nicht eindeutig. Aber die Herz-Kreislauf-Belastung durch UARS ist erheblich. Denn der Betroffene muss bei UARS gegen einen starken Widerstand anatmen. Er muss trotz der Engstelle im oberen Atemwegsbereich ausreichend Atemluft und Sauerstoff in die Lunge bekommen – also erhöht der Körper die Atemleistung. Als Folge steigt der Unterdruck (“Vakuum”) im Brustkorb (sogenannter negativer intrathorakaler Druck). Dieser Wert kann bis zu -100 mbar betragen. Das entspräche dem Wert, der bei einem kompletten Atemwegsverschluss im Rahmen der obstruktiven Schlafapnoe auftreten kann. UARS steht deshalb auch im Verdacht, zu vergleichbaren krankhaften Veränderungen bei Herz, Kreislauf und Schlafqualität zu führen, wie OSA. Der hohe intrathorakale Unterdruck (Druck im Brustkorb) wird teilweise auch dafür verantwortlich gemacht, dass UARS-Patienten unter vermehrtem Reflux leiden (Rückfluss der Magenflüssigkeit). UARS tritt verhältnismäßig häufig bei normalgewichtigen und jungen Patienten auf. Zudem sind Frauen häufiger von UARS betroffen, als von OSA
. UARS tritt außerdem gehäuft im dritten Trimester einer Schwangerschaft auf. Denn die Gewichtszunahme der werdenden Mutter umfasst auch den Hals- und Rachenbereich
. Dickere Gewebeschichten in den Atemwegen begünstigen Verengungen und Beeinträchtigungen beim Atmen.
UARS kann bei einer Gewichtszunahme in ein OSAS übergehen. Es ist in gewissem Maße eine Vorstufe zum obstruktiven Schlafapnoesyndrom (OSAS) und kann fortschreiten, wenn es nicht erkannt und behandelt wird.
Wie kann ich erkennen, ob ich an UARS leide?
UARS steht im Ruf, die “unerkannte Schlafkrankheit” zu sein. Die Erkrankung ist bei weitem nicht so bekannt wie OSA und mit den “Bordmitteln” eines Arztes nicht zu erkennen, da sie weder zu Atemaussetzern (Apnoen) noch zu einer Sauerstoffentsättigung des Blutes führt. Das ambulante Schlafmonitoring über ein Polygraphiegerät führt zu keinem auffälligen Ergebnis. Erst durch den Einsatz von Messmethoden, die auch zyklisch auftretende Druckveränderungen innerhalb des Brustkorbs registrieren (wie etwa die Untersuchung im Schlaflabor mittels Polysomnographie), kommt man UARS auf die Spur. Das typische Atemereignis bei Patienten mit UARS wird als RERA (respiratory effort-related arousal) bezeichnet – zu deutsch: die von Atemanstrengungen abhängige Weckreaktion.
Wenn Sie unter den folgenden Beschwerden leiden und eine obstruktive Schlafapnoe ausgeschlossen wurde, dann sollten Sie zumindest auch an UARS denken: übermäßige Tagesmüdigkeit, Erschöpfung und Schlaffragmentierung. Sehr häufig auch Einschlaf- und Durchschlafstörungen, Angstzustände und Reflux der Magenflüssigkeit .
Wichtig zu wissen ist auch, dass UARS-Patienten nicht immer schnarchen. Sie führen ihre übermäßige Müdigkeit oft auf Stress oder andere äußere Faktoren zurück.
Damit man sich besser vorstellen kann, wie sich UARS “anfühlt”, hier ein Video dazu.
Was kann ich gegen UARS tun?
Wie bei OSA ist auch bei UARS die Beatmungstherapie mittels CPAP-Gerät die Standardtherapie. Die CPAP-Therapie wird von UARS-Patienten allerdings nicht gut angenommen, weil sie die typischerweise vorhandenen starken Einschlafprobleme von UARS-Patienten zusätzlich erschwert. Deshalb kommen bei UARS sehr häufig Therapiealternativen zum Einsatz. Bei lageunabhängigem UARS kommt die EPAP-Therapie (“Ventilpflaster”) als Alternative in Betracht. Lageabhängiges UARS kann sehr gut mittels Schienentherapie oder Lagerungstherapie behandelt werden.
Bei Kindern mit UARS sollte man unter Umständen die Entfernung der vergrößerten Mandeln in Erwägung ziehen.
Sonderfall Zentrale Schlafapnoe (ZSA)
Eine Sonderstellung unter den schlafbezogenen Atemstörungen nimmt die zentrale Schlafapnoe (ZSA) ein. Bei ihr liegt die Ursache nicht in Engstellen oder Verschlüssen der oberen Atemwege, sondern in einer Schädigung des Atemzentrums im Gehirn. Das zentrale Nervensystem “vergisst” quasi, die Atemmuskeln zu aktivieren und als Folge kommt es zu Atemstillständen. Die Steuerung der Atmung funktioniert nicht zuverlässig. Betroffene von ZSA “schnarchen” nicht wirklich, sondern ihre Atmung kommt zum Erliegen. Dieses “lautlose” Aussetzen der Atmung wird vom Bettpartner daher oft nicht registriert. Deshalb werden viele ZSA-Fälle nicht erkannt und behandelt.
Oftmals gehen die Atemstillstände zusätzlich mit einem gesteigerten Atemantrieb einher. Der Körper will die Unterversorgung durch eine anschließende gesteigerte Atemaktivität wieder ausgleichen – er atmet stärker, als nötig. Dieses periodische Muster von an- und abschwellender Atmungsanstrengung und Atemfluss ist kennzeichnend für die sogenannte Cheyne-Stokes-Atmung, die bekannteste Form von ZSA.
ZSA-Patienten erleben während des Schlafs wiederholte Weckreaktionen und leiden daher unter fragmentiertem Schlaf und als Folge oft unter Tagesschläfrigkeit, Konzentrationsschwierigkeiten und Leistungsschwäche. Risikofaktoren für ZSA sind Herzinsuffizienz, Niereninsuffizienz, Durchblutungsstörungen des Gehirns oder aber auch der Aufenthalt in großer Höhe.
ZSA wird in erster Linie darüber therapiert, dass man die zugrundeliegende Grunderkrankung (Herzinsuffizienz, Niereninsuffizienz…) behandelt bzw. heilt. Das geschieht in vielen Fällen über eine medikamentöse Therapie.
Bei der Cheyne-Stokes-Atmung wurde früher zudem versucht, das Atemmuster mittels Beatmungstherapie zu korrigieren, so dass es der natürlichen, konstanten Atmung entsprach. Jüngere Studien (SERVE-HF) haben aber gezeigt, dass diese Praxis einen gegenteiligen Effekt erzeugt. Anstatt zu helfen – also die Lebensdauer und -qualität zu erhöhen – führte die Anwendung der Beatmungstherapie zu einer höheren Sterblichkeit der Patienten. Die Ursachen hierfür sind noch nicht eindeutig geklärt, möglich ist aber, dass Patienten mit Herzfehlern die nächtliche Apnoe als Schutzmechanismus brauchen .
ZSA und obstruktive Schlafapnoen können auch zusammen auftreten – als sogenannte gemischte Apnoe. Auslöser des Atemstillstandes ist immer der fehlende Impuls des zentralen Nervensystems. An ihn schließt sich dann aber ein physischer Kollaps der oberen Atemwege an.
Dieser besondere CPAP Masken Test vergleicht die beliebtesten Maskenarten einander gegenüber
Die aus Kundensicht wichtigsten Kaufkriterien wie Tragekomfort, Bewegungsfreiheit und viele weitere, finden Sie detailliert ausgearbeitet und nachvollziehbar exklusiv für Sie zusammengefasst.
Wie finde ich die richtige CPAP-Maske?
Erfahren Sie wie Sie die richtige CPAP-Maske finden worauf Sie achten sollten.
Ratgeber Protrusionsschiene – Antworten aus der Praxis
Protrusionsschienen helfen in vielen Fällen gegen Schlafapnoe. Mittlerweile sind sie auch Kassenleistung. Wie genau sie helfen und wann die Kasse zahlt.
Schnarcherschienen-Wegweiser: Antworten auf die 6 wichtigsten Fragen
Viele Menschen fragen sich,ob die Kosten für eine Schiene als Kassenleistung erstattet werden oder möchten wissen, welche Art von Schiene am besten zu ihnen passt. Hier finden Sie alles Wissenswerte auf einen Blick!
Kaufratgeber Schnarchschienen
Berät worauf Sie beim Kauf einer Schnarchschiene achten müssen. Wir stellen Ihnen hier verschiedene Modelle und technische Ansätze vor.

Arzt, Berlin
Jan Wrede arbeitet als Arzt in Berlin. Er hat an der FAU Erlangen-Nürnberg und der Semmelweis-Universität, Budapest, Humanmedizin studiert. Bereits während des Studiums hat er zahlreiche wissenschaftliche Beiträge, insbesondere zum Thema Schnarchen, verfasst.